これからの要介護高齢者住宅の商品性、ターゲット検討は、現在の『制度ありき』の高齢者住宅と全く違う。介護システムの構築は、介護サービス量の増加だけでなく、看護、相談、管理など多岐にわたる。介護システム設計は構築だけでなく、「教育・研修」「相談説明、入居判定」など運用の視点も重要
高齢者住宅開設者向け 連載 『社会価値・市場価値の高い高齢者住宅をつくる』 032
「要介護高齢者住宅 基本介護モデルは二種類?」で述べたように、これからの高齢者住宅の介護システムは、始めから手厚い介護看護システムを構築した「重度要介護専用モデル」か、要介護割合・介護サービス量に合わせて介護システムを変化させる「可変モデル」に分かれます。
また、高齢者住宅で対応できない「高齢者」を理解する? で述べたように、「可変モデル」でも基本的には要介護2以上の中度~重度要介護高齢者が対象となります。
下図に、これからの高齢者住宅のターゲットを示しましたが、現在の高齢者住宅とは全く違うということがわかるでしょう。
この高齢者の住まいを巡る混乱の原因は、「重度要介護高齢者の住まい」を特養ホームなどの「福祉施設」で対応しようとしたことにあるのですが、特養ホームを整備し続けることは財政的にも人材的にも不可能であり、実質的にその役割は、要福祉高齢者と高齢者住宅での対応が難しい認知症高齢者に限定する方向に転換が始まっています。
今後、絶対的に不足するのは、自宅で生活できない「重度要介護高齢者の専用住宅」です。
社会や制度の方向性、高齢者住宅のビジネスモデル、リスクマネジメントなど、すべてのベクトル、安定する介護システム、商品性は、確実にその方向に集約されていくのです。
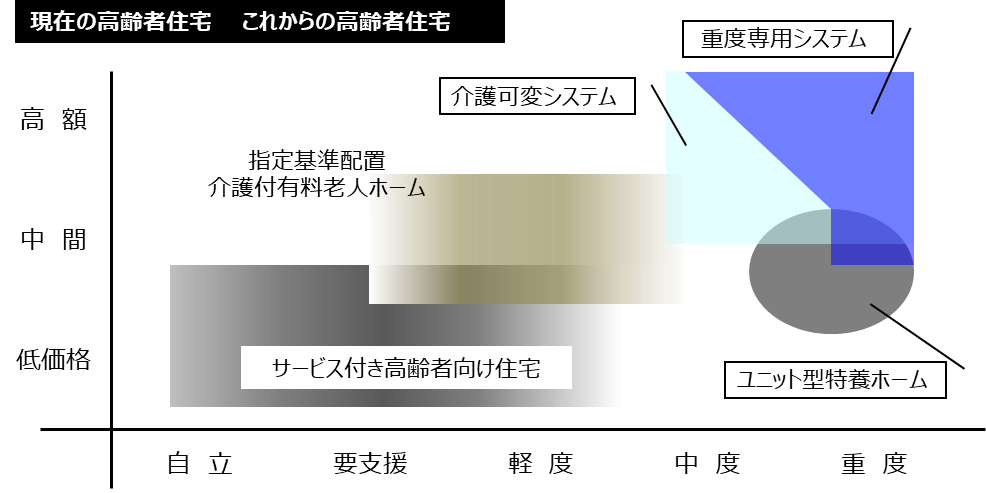
これからは、訪問介護、デイサービスなどポイント介助で対応できる要支援・軽度要介護高齢者は、自宅で生活し、24時間365日の継続的・包括的な介助が必要となる中度~重度要介護状態になってから、介護機能の整った高齢者住宅に入居するというのが基本です。
重度要介護高齢者は離れた自宅で生活するよりも、集まって高齢者住宅で生活してもらうほうが、財政・人材の効率的・効果的な運用が可能となりますから、高齢者住宅の入居者に対する家賃補助、食事補助など、独自の低所得者対策を行う自治体も増えてくるでしょう。
介護が必要ないけれど一人暮らしが不安で、「早めに高齢者住宅に入居したい」という人は、ポイントの介助のサ高住に入り、軽度要介護状態まではそこで生活し、中度~重度要介護状態になれば、もう一度、介護機能の整った高齢者住宅に住み替えるということになります。
介護システムは「介護サービス量の強化」だけではない
介護保険の特定施設入居者生活介護の指定配置基準だけでは、重度要介護高齢者に対応することはできません。システムツールとしての特定施設入居者生活介護? で述べたように、それはあくまでもシステム構築のツールであり、上乗せ介護サービスを設定するというのが基本です。
中度~重度要介護高齢者の可変モデルの介護システムを例に、上乗せ介護のイメージをしたものが、下の図です。
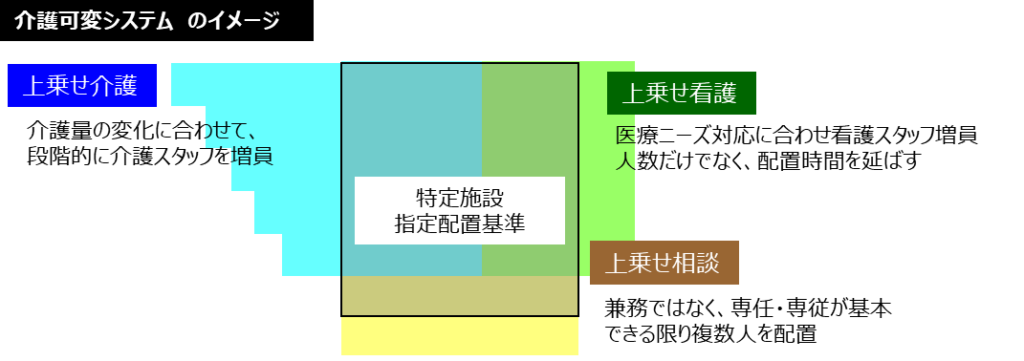
まず一つは、介護サービスの上乗せです。
重度要介護高齢者の割合変化、介護サービス量の増加に合わせて、段階的に介護スタッフを増やしていきます。これは単純に介護スタッフの数を増加させるというだけではありません。「早朝勤務」「日勤勤務」「遅出勤務」など、一日の業務量の変化、サービスの流れの変化に沿って、勤務体制を変更・調整します。早朝の時間帯など、介護業務の集中する時間帯に適切に人員を配置することが必要です。
二つ目は、看護サービスの上乗せです。
上乗せ介護と言えば、「介護スタッフの配置増」だと考える人が多いのですが、そうではありません。
重度要介護は「+医療依存度」の高齢者も多くなります。厚労省は高齢者が亡くなる場所を「病院から自宅へ・・」という方向性を示しており、看取りケアや医療依存度の高い高齢者への一定の対応も、高齢者住宅の役割、機能として、より強く求められることになります。
ただ、現行の報酬体系においては、特定施設入居者生活介護の看護師配置は「30人までは一人、30人を超える場合は50人毎に一人」と非常に薄いものです。この配置では、「日勤帯でも、看護師ゼロ」という日がでてくることになり、少しでも医学管理の必要な高齢者は受け入れできません。
また、「ちょっと熱っぽいけど風邪かな?」「身体に見慣れない斑点があるけど、なんだろう・・」といった日々の入居者の変化にも、誰も聞く人もいないということになり、風邪や感染症のリスク、介護スタッフの精神的な負担、ストレスも大きくなります。
看護サービスの上乗せは、すべての高齢者住宅で不可欠です。
ただ、それは単純に勤務する看護師の数を増やせばよいというものではありません。
高齢者住宅で対応できない「高齢者」を理解する?で述べたように、介護福祉士と看護師とでは、できる医療行為がまったく違います。24時間体制でなくても、早出勤務、遅出勤務など、二交代制にするなど、看護師が常駐している時間帯を増やすことが必要です。合わせて、夜間でも、医療機関や看護師に連絡、相談できるなどの体制を構築しなければなりません。
もう一つが、相談体制の強化です。
相談スタッフの配置は、一般型でも外部サービス利用型でも、「兼務可」となっており、低価格の介護付有料老人ホームでは、介護スタッフや看護師、または管理者との兼務というところが少なくありません。
しかし、相談業務というのは、「入居者から相談があった時にだけ対応すればよい」というものではありません。
介護サービス現場と外部の関連サービス事業者、高齢者・家族との懸け橋となる重要な業務であり、「入居者間のトラブル調整、家族からの疑問や不満への対応」も行います。相談員が家族や入居者、外部サービス事業者からの信頼が厚ければ、介護の現場は介護や看護業務に集中できますが、その逆であれば、介護スタッフが、トラブル対応や家族や入居者からの不満や苦情を直接受けることになります。
これは、相談員だけでなく、管理者も同じです。
相談員や管理者は、「他の業務との兼務可」だから兼務でもよいと、軽く考えがちですが、看護師などの現業と兼務でできるような仕事ではありません。全サービス、全業務の責任者ですから、その責務を果たすために、サービス間の調整、サービスの質のチェック、労働環境・生活環境の改善など、やるべきことはたくさんあります。
この生活相談やサービス管理は、重要な生活支援サービスの一つであると同時に、厳しい介護サービスの労働環境を支えるバックヤードでもあります。入居者、家族、介護看護スタッフからの信頼が厚い管理者がいる高齢者住宅は、サービスも経営も安定しますし、そうでないところは、転倒・骨折事故が感情的なトラブルに発展し、介護看護スタッフ間の不和、人間関係で、離職率が高くなります。
介護スタッフ、看護スタッフが現場で、その専門性を活かして質の高い介護サービス、看護サービスが提供できるように、生活相談やサービス管理の機能をきちんと整える必要があるのです。
重度要介護対応介護システム 『構築』から『運用』へ
ここまで、主に介護システム構築の「人員体制の整備」を中心に述べてきましたが、介護システムは「構築」だけでなく、合わせて「運用」の視点も重要になります。
簡単に二つのポイントを挙げておきます。
一つは、スタッフ教育・研修の充実です。
「要介護対応 介護システム設計 4つの鉄則?」で述べたように、重度要介護という言葉は「必要介護サービス量が多い」という意味でしかなく、実際には、「身体重度+認知症」「身体重度+医療依存度」「身体重度+その他障害」など、要介護状態は一人一人違います。そのため、どのような要介護状態に高齢者に対応するのか、どこまで対応できるのか、そのターゲットを事前に想定しておく必要があります。
「対応できる人員配置・体制構築」とともに、重要になるのが「対応できる知識・技術の習得」です。
例えば、「鼻腔・経管栄養」「ストーマ・人工肛門」「人工呼吸器」など、日常生活において一定の医療行為が必要な高齢者の受け入れを行う場合は、「介護スタッフはどこまでできるのか」「何をしてはいけないのか」「どのようなリスクがあるのか」について、十分に教育を行う必要があります。同時に、医療機器が故障した、状態が急変した場合に、どこに連絡するのか、どのような対策をとるのかについても、周知徹底しなければなりません。
それは、認知症やその他障害でも同じです。「介助車いすや寝たきり、オムツ介助になれば、認知症の有無は関係ない」と乱暴なことを言う人がいますが、自分の意思を正しく表面できる人と、できない人の介助が同じはずがありません。認知症にも、様々な原因、種類や状態がありますし、BPSDにも様々なものがあります。きちんと認知症の教育、研修を行う必要があります。
また、視覚障がい者、聴覚障がい者を受け入れる場合は、より不安が大きくなりますし、その障害が他の入居者にも認識されなければトラブルも増えます。その障害の特性の十分な研修とともに、それまでの生活歴や家族と十分に話し合い、ケアマネジメントの中で、声掛けや見守りの方法について、十分に検討しなければなりません。
もう一つは、介護システムの実務的な運用です。
介護システムの運用で最も重要になるのが、入居者選定です。
「要介護4の重度要介護高齢者」と言っても、それぞれに要介護状態は違いますし、認知症、要医療と言っても、それぞれに医療行為やケアマネジメントの内容は違ってきます。「鼻腔・経管栄養 可能」としていても、栄養状態や急変のリスク、経口摂取への移行のリハビリ中など、一人一人対応やケアの方法は違いますし、判断力の低下や認知症ですぐに管に手をやったり、抜こうとする人もいます。「経管栄養 可」としていても、いつでも、どんな人でも受け入れできるわけではなく、対応できる入居者数にも限界があります。
また、「早朝時間帯の介護スタッフを一人増やすか否か」という判断と「早朝の介護サービス量」はリンクしますから、新しい入居者の早朝介助のサービス量、サービス内容によって、介護システムは変わってくることになります。それは経営収支、介護保険収入にも影響します。
この介護システムのマネジメントとケアマネジメントは一体的なものです。「要介護3、4であればOK」ではなく、ケアマネジャーや介護リーダーと一緒に、介護システムを運用、コントロールしていかなければならないのです。
ここまで、介護システム構築の注意点と運用について述べてきました。
介護システムは構築すれば機械的、自動的に動くものではなく、人的な微調整が必要です。
きちんとサービスの質、介護サービス量、業務量がコントロールできるか否かを含めて、介護システムだということがお分かりいただけるでしょう。
大切なことは、システムを構築できない人は、システムを運用できないということです。
他の類似の高齢者住宅の成功事例、介護システムを借りて、そのまま導入しようとする人がいますが、システム構築の段階で、そのリスクや課題、説明のポイント、対象の範囲について十分に検討できていなければ、形だけ導入しても、介護システムは稼働しないのです。
介護システム構築と、介護システム運用は一体的なものであり、それが高齢者住宅経営・サービス管理の中核となるノウハウなのです。
要介護高齢者住宅の商品設計 ~建物設備設計の鉄則~
⇒ 高齢者住宅 建物設備設計の基礎となる5つの視点
⇒ 「安心・快適」の基礎は火災・災害への安全性の確保
⇒ 建物設備設計の工夫で事故は確実に減らすことかできる
⇒ 高齢者住宅設計に不可欠な「可変性」「汎用性」の視点
⇒ 要介護高齢者住宅は「居室」「食堂」は同一フロアが鉄則
⇒ 大きく変わる高齢者住宅の浴室脱衣室設計・入浴設備
⇒ ユニットケアの利点と課題から見えてきた高齢者住宅設計
⇒ 長期安定経営に不可欠なローコスト化と修繕対策の検討
⇒ 高齢者住宅事業の成否のカギを握る「設計事務所」の選択
要介護高齢者住宅の基本設計 ~介護システム設計の鉄則~
⇒ 「特定施設の指定配置基準=基本介護システム」という誤解
⇒ 区分支給限度額方式では、介護システムは構築できない
⇒ 現行制度継続を前提にして介護システムを構築してはいけない
⇒ 運営中の高齢者住宅 「介護システムの脆弱性」を指摘する
⇒ 重度要介護高齢者に対応できる介護システム 4つの鉄則
⇒ 介護システム構築 ツールとしての特定施設入居者生活介護
⇒ 要介護高齢者住宅 基本介護システムのモデルは二種類
⇒ 高齢者住宅では対応できない「非対象」高齢者を理解する
⇒ 要介護高齢者住宅の介護システム 構築から運用への視点
⇒ 介護システム 避けて通れない「看取りケア」の議論
⇒ 労働人口激減というリスクに介護はどう立ち向かうか ①
⇒ 労働人口激減というリスクに介護はどう立ち向かうか ②


























この記事へのコメントはありません。